
Neurodermitis: Definition, Anzeichen und Hautpflege
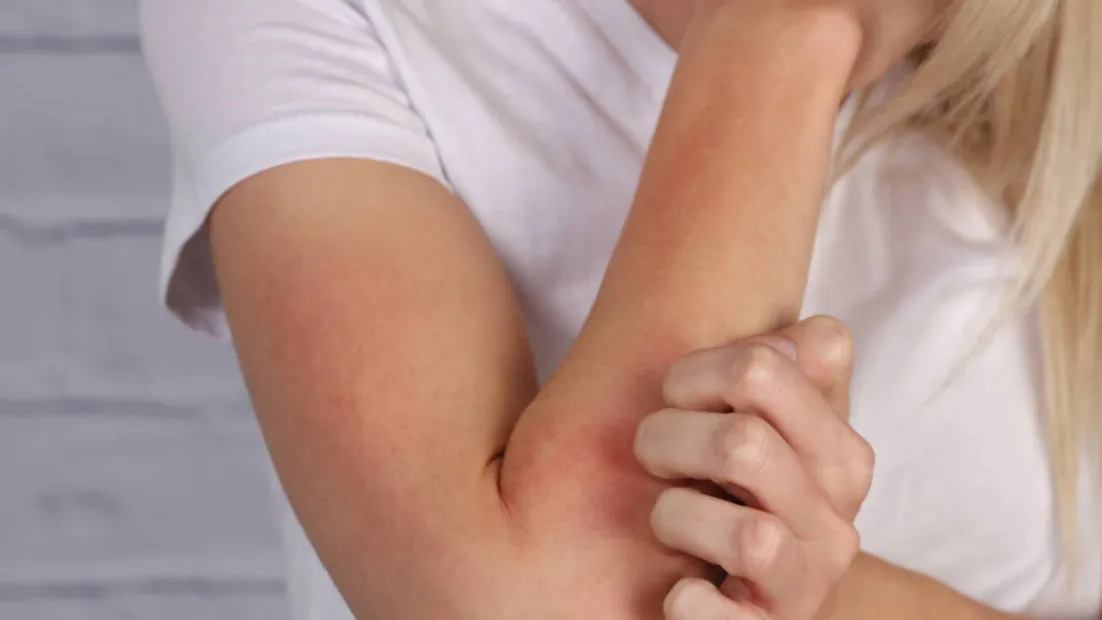
Trockene, schuppige Haut und gerötete, juckende Stellen – typische Symptome einer Neurodermitis, auch atopisches Ekzem genannt. Diese Hauterkrankung ist keine Seltenheit. Die atopischen Ekzeme treten in der Regel bereits im Kindesalter auf, können aber auch erst im Erwachsenenalter beginnen. In der kalten Jahreszeit und bei starker Beanspruchung der Haut machen sich die unangenehmen Symptome oftmals besonders bemerkbar. Doch was genau ist Neurodermitis eigentlich? Wie unterscheidet sich die Erkrankung von trockener Haut, Rosazea oder Psoriasis? Was kann man dagegen tun?
Inhaltsverzeichnis
- Einführung
- Symptome und Verlauf
- Behandlung und Prognose
- Basispflege bei sehr trockener oder zu Neurodermitis neigender Haut
- Warum ist die richtige Hautpflege bei trockener Haut und Neurodermitis so wichtig?
- Wie pflege ich trockene oder zu Neurodermitis neigende Hautstellen?
- Welche Pflegeprodukte sind sinnvoll bei trockener Haut?
- Welche Kosmetikprodukte sollte ich bei Neurodermitis nicht verwenden?
- Welche Rolle spielen Provokationsfaktoren?
- Fragen und Antworten
Einführung
Was ist Neurodermitis?
Die Neurodermitis (atopisches Ekzem) gehört zu den häufigsten chronisch-entzündlichen, nicht ansteckenden Hauterkrankungen - ähnlich wie Psoriasis (Schuppenflechte) oder auch Rosazea. In den weitaus meisten Fällen beginnen die Beschwerden des atopischen Ekzems im frühen Kindes- bzw. Säuglingsalter und sind mit weiteren Erkrankungen aus dem sogenannten atopischen Formenkreis assoziiert. Zu dieser Gruppe gehört beispielsweise Asthma.
In einigen Fällen bessern sich die Beschwerden mit zunehmendem Alter, häufig verläuft die atopische Dermatitis jedoch chronisch, mit schubweise auftretenden Symptomen. Eher selten tritt die Hautkrankheit erst im Erwachsenenalter auf.
Atopisches Ekzem, atopische Dermatitis – eine Krankheit, viele Begriffe
Für die Diagnose Neurodermitis gibt es viele synonyme Begriffe: atopisches Ekzem, atopische Dermatitis oder auch endogenes Ekzem. Alle Bezeichnungen beschreiben die gleiche Hautkrankheit. Davon abgegrenzt werden beispielsweise Psoriasis, auch Schuppenflechte genannt, und Rosazea. Diese beiden Krankheiten gehören ebenfalls zu den nicht ansteckenden chronischen Hauterkrankungen, sind jedoch nicht gleichzusetzen mit dem atopischen Ekzem.
Ursache ungeklärt
Die genaue Entstehung des atopischen Ekzems ist bislang noch nicht vollständig geklärt. Man geht davon aus, dass bei der Auslösung viele Faktoren eine Rolle spielen. Daneben sind außerdem verschiedene Triggerfaktoren bekannt, die zu einer Verschlechterung der Symptome führen oder Schübe auslösen können.
Welche Formen und Schweregrade gibt es?
Neurodermitis kann in unterschiedlichen Schweregraden auftreten. Die meisten Betroffenen leiden unter einer leichteren Form der Hauterkrankung. Je nach Ausprägung kann die Erkrankung aber mit Einschränkungen in der Lebensqualität der Betroffenen einhergehen.
Einteilung nach Ausdehnung, Intensität und subjektiven Symptomen
Die Einteilung in unterschiedliche Schweregrade erfolgt durch den behandelnden Arzt. In der Regel wird dafür der sogenannte SCORAD (SCORing of Atopic Dermatitis = Score zur Einteilung der atopischen Dermatitis) verwendet. Dabei werden mehrerer Faktoren bestimmt:
- Ausdehnung: Mit der Neunerregel werden die betroffenen Körperregionen bestimmt. Dabei entspricht ein Arm 9 %, ein Bein 9 % usw.
- Intensität: Intensität der Hautveränderungen von 0 = keine Intensität bis 3 = schwere Intensität. Bewertet werden jeweils folgende Faktoren: Erythem (Rötung), Schwellung/Ödembildung, Nässen/Krustenbildung, Exkoriation (Kratzspuren) und Lichenifikation (Verdickung und Vergröberung der Hautstruktur)
- subjektive Symptome: Dazu gehören Juckreiz und Schlafstörungen, jeweils von 1 = leicht bis 10 = schwer.
Der Gesamtwert ergibt sich aus der Summe der einzelnen Faktoren mit einer speziellen Formel (SCORAD = (Ausdehnung / 5) + ((Intensität x 7) / 2) + subjektive Symptome). Der Maximalwert des Scores liegt bei 103 Punkten und stuft sich folgendermaßen ab:
- unter 25 Punkten: leicht
- 25 bis 60 Punkte: mittelschwer (moderat)
- über 60 Punkte: schwer
Intrinsische und extrinsische Form
Daneben existiert noch eine weitere Unterteilung innerhalb der Neurodermitis. Mediziner unterscheiden zwischen einer sogenannten intrinsischen und extrinsischen Form. Eine klare und eindeutige Abgrenzung ist hier jedoch nicht immer möglich, zudem können die beiden Formen auch ineinander übergehen.
Grundlage für diese Unterteilung bilden spezielle Antikörper im Blut, die vor allem in der Entstehung von Allergien unterschiedlicher Art eine zentrale Rolle spielen: das sogenannte Immunglobulin E oder kurz IgE. Neben IgE gibt es noch weitere Antikörper-Klassen mit unterschiedlichen Funktionen. Antikörper im Allgemeinen binden an spezielle Oberflächenstrukturen und markieren diese Zellen so für das körpereigene Immunsystem zur Bekämpfung, beispielsweise bei Krankheitserregern.
Bei Allergien kommt es zu einer Fehlreaktion: eigentlich harmlose Stoffe wie Pollen oder Nahrungsmittel werden als schädlich erkannt und von den Antikörpern gebunden. Dies löst dann in weiterer Folge die typischen Symptome wie starker Juckreiz, tränende Augen oder eine laufende Nase aus.
Neurodermitis ist keine Allergie
Bei der extrinsischen Form der Neurodermitis sind die IgE-Spiegel im Blut der Betroffenen deutlich erhöht. Das darf jedoch nicht mit einer Allergie verwechselt werden. Zwar treten bestimmte Allergien gehäuft bei Neurodermitikern auf, die extrinsische IgE-vermittelte Neurodermitis selbst gehört aber zu den chronisch-entzündlichen Hauterkrankungen und ist keine Allergie. Der Begriff extrinsisch beschreibt in diesem Zusammenhang, dass die Schübe durch Allergene von außen ausgelöst werden.
Bei der intrinsischen Form hingegen sind die IgE-Spiegel im Normalbereich. Hier werden die Schübe durch innere Faktoren ausgelöst. Eine Besonderheit ist, dass eine intrinsische Form auch in die extrinsische übergehen kann, z.B. wenn die Barriere geschädigt ist und allergene Substanzen eindringen können. So können sich im Verlauf beispielsweise auch Nahrungsmittelallergien bei Betroffenen entwickeln. Von den Symptomen unterscheiden sich die beiden Varianten nicht, die Einteilung kann aber in der Behandlung eine Rolle spielen. Grundsätzlich ist die extrinsische Form wesentlich häufiger verbreitet als die intrinsische Form.
Ist Neurodermitis ansteckend?
Nein, Neurodermitis ist eine chronisch-entzündliche Hauterkrankung, die primär nicht durch eine Infektion mit Bakterien, Pilzen oder Viren ausgelöst wird. Ebenso wie andere chronische Hauterkrankungen (Psoriasis, Rosazea etc.) ist Neurodermitis somit nicht ansteckend. Allerdings ist durch die Erkrankung die Hautbarriere gestört, was wiederum das Eindringen schädlicher Erreger begünstigen kann.
Eine defekte Hautbarriere macht es Krankheitserregern leichter
Die Haut ist eine der wichtigsten Schutzbarrieren unseres Körpers. Sie schützt zum einen vor der Verdunstung von Wasser von innen und somit vor dem Austrocknen. Zum anderen stellt sie auch die erste wichtige Schutzbarriere vor Krankheitserregern von außen dar. Kommt es zur Schädigung der Hautbarriere, können Erreger von außen leichter eindringen und eine Infektion verursachen. Dies ist gleichzeitig die häufigste Komplikation bei Menschen, die an Neurodermitis leiden.
Zu den typischen Infektionen bei einer bestehenden Neurodermitis gehören:
- bakterielle Infektionen
- virale Infektionen
- mykotische, also durch Pilze verursachte, Infektionen
Diese sogenannten sekundären Infektionen, sprich als Folge der gestörten Schutzbarriere aufgetretenen Infektionen, können ansteckend sein. Daher ist es wichtig, zum einen die akute Infektion schnellstmöglich zu behandeln und zum anderen die Hautbarriere langfristig zu schützen. Letzteres gilt für alle Menschen, Betroffene mit sehr trockener oder zu Neurodermitis neigender Haut sollten jedoch besonders auf eine schützende und sorgfältige Hautpflege achten.
Neurodermitis, Psoriasis, Rosazea oder eine andere Hauterkrankung?
Es gibt eine Vielzahl von Hauterkrankungen, die sich durch ähnliche Symptome äußern können: trockene, schuppige Haut, Rötungen oder Juckreiz. Das macht die Abgrenzung gerade für Laien häufig schwierig. Zu den häufigsten Neurodermitis-ähnlichen, nicht-infektiösen, entzündlichen Krankheiten gehören:
- Rosazea, auch Acne rosacea
- Psoriasis (Schuppenflechte)
- (allergisches) Kontaktekzem
Rosazea betrifft vor allem das Gesicht
Auch die Rosazea ist eine chronisch-entzündliche Hauterkrankung. Hier kommt es bei Betroffenen jedoch vor allem im Gesicht zu Rötungen und Läsionen, in späteren Stadien kann auch ein sogenanntes Rhinophym auftreten. Darunter versteht man eine knotige Vergrößerung der Nase.
Allergisches Kontaktekzem durch Schmuck oder Chemikalien
Das (allergische) Kontaktekzem gehört zu den allergischen Reaktionen. Das bedeutet es gibt einen isolierten Auslöser für die Hautreaktion. Zudem tritt das Ekzem in der Regel nur an den Stellen der Haut auf, die direkten Kontakt mit dem allergieauslösenden Stoff haben. Typisches Beispiel ist eine Nickelallergie. Betroffene entwickeln dann am Ohr (Ohrringe), Hals (Ketten) oder im Unterbauch (Gürtel oder Jeansknopf) eine entsprechende Hautreaktion mit Rötungen und teilweise auch mit starkem Juckreiz.
Psoriasis tritt vorwiegend an den Steckseiten auf
Psoriasis, auch Schuppenflechte genannt, ist ebenfalls eine häufige, chronisch-entzündliche Hautkrankheit mit Schuppenherden - daher auch der Name Schuppenflechte. Typischerweise treten die schuppigen, rötlichen Plaques bei Psoriasis aber an den Streckseiten der Arme und Beine auf, Neurodermitis manifestiert sich hingegen eher an den Beugeseiten.
In einigen Fällen kommt es bei der Psoriasis auch zur Gelenkbeteiligung mit Entzündungen (Arthritis). Betroffene haben dann neben den Ekzemen auf der Haut häufig auch Gelenkschmerzen. Diese spezielle Form der Schuppenflechte mit gleichzeitiger Entzündung der Gelenke nennt man Psoriasis Arthritis.
Symptome und Verlauf
Wie erkenne ich, ob ich Neurodermitis habe?
Das mit Abstand häufigste und gleichzeitig wichtigste Symptom für die Diagnose bei Neurodermitis ist der Juckreiz, der oft schubweise auftritt und sich nachts verschlimmert. Eine verminderte Schlafqualität, die durch vermehrten nächtlichen Juckreiz ausgelöst wird, führt zu erheblichen Einschränkungen im Alltag und hat somit einen enormen Einfluss auf die Lebensqualität. Langfristig kann eine verminderte Schlafqualität das Risiko für verschiedene Erkrankungen (Depressionen, Diabetes, Schlaganfälle) erhöhen.
Daneben leiden Neurodermitiker in den meisten Fällen unter sehr trockener, teilweise auch schuppiger Haut - einem sogenannten Ekzem. Dem liegen eine verminderte Talgproduktion und eine geschädigte Hautbarriere zugrunde. Ohne die richtige Hautpflege entsteht hierdurch ein Teufelskreis und die Ekzeme verschlechtern sich:
Bei zu Neurodermitis neigender bzw. sehr trockener Haut entstehen Lücken in der Hautbarriere, die zu einer Schädigung dergleichen führen. Durch die herabgesetzte Schutzfunktion kommt es zum Verlust von Feuchtigkeit und in weiterer Folge zur Austrocknung der Haut. Es entsteht ein Ekzem. So können Krankheitserreger und reizende Stoffe von außen eindringen und eine Entzündung hervorrufen. Das schädigt die ohnehin bereits angegriffene Hautbarriere zusätzlich und macht diese noch anfälliger für gefährliche oder ungünstige Einflüsse von außen.
Trockene Haut oder atopisches Ekzem?
Trockene Haut kann jeden Menschen betreffen und ist Zeichen einer Überbeanspruchung, Neurodermitis hingegen ist eine Erkrankung der Haut, die immer durch einen Arzt diagnostiziert werden muss. Wenn Betroffene an den typischen Symptomen von trockener oder zu Neurodermitis neigender Haut leiden – wie Juckreiz, trockene und gerötete Stellen – dann sollte dies immer einmal gründlich von einem Arzt untersucht und weiter abgeklärt werden.
Die Ursachen von trockener Haut sind aggressive Reize von außen. Dazu gehören:
- Kälte
- mechanische Beanspruchung
- Kontakt mit reizenden Stoffen (Putzmitteln, Chemikalien etc.)
- Nässe
- Heizungsluft (Hitze und gleichzeitig niedrige Luftfeuchtigkeit)
Diese Faktoren führen auch bei einer bestehenden Neurodermitis zu einer Verschlechterung der Beschwerden, sind jedoch nicht die alleinige Ursache. Die Ziele der Behandlung von sehr trockener bzw. zu atopischen Ekzemen neigender Haut sind jedoch die gleichen: Regeneration und Hydratisierung (Speicherung von Feuchtigkeit) der Haut sowie Unterstützung der natürlichen Hautbarriere. Nach Möglichkeit soll also der Normalzustand der Haut wiederhergestellt werden.
Schübe versus passive Phase: Warum tritt Neurodermitis schubweise auf?
Eine Neurodermitis verläuft häufig schubweise. Die Krankheitsschübe variieren dabei stark in ihrer Dauer und Schwere. Durch die großen Unterschiede lässt sich individuell für die Betroffenen nur schwer vorhersagen, wie der Verlauf der Erkrankung sein wird.
Es gibt jedoch einige bekannte Triggerfaktoren, die gehäuft zum Auftreten akuter Schübe bei Neurodermitikern führen und daher nach Möglichkeit vermieden werden sollten. Zu diesen Schubfaktoren zählen:
- Hautirritationen durch spezielle Textilien (Wolle), Wärmestau (Schwitzen in nicht-atmungsaktiver Kleidung) sowie übermäßige Hautreinigung und Verwendung von aggressiven Reinigungsprodukten
- Allergene (beispielsweise Pollenexposition bei bekanntem Heuschnupfen oder Verzehr von Nahrungsmitteln bei bekannter Unverträglichkeit)
- kaltes sowie extrem feuchtes oder trockenes Klima
- Stress
- Infektionserkrankungen (Atemwegsinfekte)
- Hormonschwankungen (Schwangerschaft, extern zugeführte Hormone)
Neben diesen bekannten Triggerfaktoren gibt es bei jedem Betroffenen auch individuelle Einflüsse und Faktoren, die zum Auftreten eines Schubs führen können. Daher wird allen Patienten empfohlen, auf entsprechende Auslöser aufmerksam zu achten und so individuelle Schubfaktoren aufzudecken.
Behandlung und Prognose
Was kann ich gegen Neurodermitis tun?
Ein zentraler Bestandteil der Therapie von sehr trockener oder zu Neurodermitis neigender Haut ist die richtige Hautpflege. So empfehlen auch Experten in einer Handlungsempfehlung für Ärzte (Leitlinie) unabhängig vom Schweregrad der Symptome und der Vermeidung von Triggerfaktoren eine konsequente Basispflege, die zweimal täglich aufgetragen wird. Sie erfolgt mithilfe feuchtigkeitsspendender und rückfettender Cremes und Salben. Ziel einer wirkungsvollen Basispflege ist die Stabilisierung der Hautbarriere, sodass sich Betroffene in schubfreien Phasen möglichst wohl in ihrer Haut fühlen und die Anzahl akuter Schübe reduziert wird.
Therapie: richtige Hautpflege plus Medikamente in schweren Fällen
Maßgeblicher Bestandteil der Therapie ist daher das regelmäßige Eincreme der Haut, insbesondere an den betroffenen Stellen. In schweren Fällen stehen auch systemische Medikamente als Therapie zur Verfügung.
Wenn die Haut beispielsweise entzündet ist und juckt, wird der Ausschlag zusätzlich mit Cortisonsalben oder -cremes behandelt. Cortison kann den Juckreiz und die Entzündung wirksam lindern. Für eine Langzeittherapie ist Cortison jedoch nicht geeignet und sollte immer von einem Arzt beobachtet werden, da verschiedene Nebenwirkungen beschrieben werden:
• Hautverdünnung
• Erhöhte Gefäßanfälligkeit
• Haarwurzelentzündungen
• Pigmentveränderungen
• Erhöhtes Infektionsrisiko
Ist Neurodermitis heilbar?
Eine Spontanheilung der Neurodermitis ist prinzipiell jederzeit möglich. Bei einem Teil der betroffenen Kinder verschwinden die Beschwerden mit der Pubertät.
Ein großer Teil der Betroffenen leidet jedoch auch im Erwachsenenalter zumindest schubweise unter den Anzeichen der Neurodermitis. Inzwischen gibt es aber eine Vielzahl wirksamer Therapien. In Kombination mit der richtigen Hautpflege und einer konsequenten Vermeidung von Triggerfaktoren lassen sich die Einschränkungen durch die Hauterkrankung im Alltag dadurch deutlich reduzieren.
Basispflege bei sehr trockener oder zu Neurodermitis neigender Haut
Warum ist die richtige Hautpflege bei trockener Haut und Neurodermitis so wichtig?
Sowohl bei trockener Haut als auch bei Neurodermitis, auch atopisches Ekzem oder atopische Dermatitis genannt, kommt es zu einer Schädigung der Hautbarriere. Die Haut nimmt eine wichtige Schutzfunktion in unserem Körper ein: sie speichert die Feuchtigkeit und schützt vor schädlichen Einflüssen von außen. Das ist möglich, weil die Haut aus vielen einzelnen, komplexen Schichten aufgebaut ist, die unterschiedliche Funktionen übernehmen.
Sie wollen mehr Details? Hier lesen Sie mehr zum Aufbau der Haut: Aufbau und wichtige Funktionen der Haut
Geschädigte Hautbarriere löst einen Problemkreis aus
Bei trockener Haut bzw. chronisch-entzündlichen Hauterkrankungen wie der atopischen Dermatitis kommt es zu Störungen in der Hautbarriere. Dadurch wird diese durchlässiger und es geht mehr Feuchtigkeit verloren. Das führt in weiterer Folge dazu, dass schädliche Stoffe und Erreger von außen leichter in die Haut eindringen können und eine Entzündung bzw. Infektion auslösen, die die Hautbarriere weiter schwächen – es entsteht ein Teufelskreis.
Eine gute Hautpflege unterstützt die Regeneration der Haut und stärkt die natürliche Hautbarriere. Pflegewirksame Stoffe aus der Natur sind beispielsweise Ingwer und Cannabidiol. Beide können die Regeneration der Haut unterstützen und helfen typische Beschwerden wie Juckreiz, Brennen und Rötungen zu reduzieren.
Wie pflege ich trockene oder zu Neurodermitis neigende Hautstellen?
Trockene Haut kann bei jedem Menschen auftreten, ist jedoch auch ein typisches Symptom beim atopischen Ekzem. Bei Hauttrockenheit muss daher unterschieden werden, ob es sich um eine Überbeanspruchung der Haut oder eine Hauterkrankung handelt.
In beiden Fällen ist das langfristige Ziel, die geschädigte Hautbarriere zu stärken und nach Möglichkeit den Normalzustand der Haut wiederherzustellen. Regelmäßiges Eincremen ist daher unverzichtbar bei trockener bzw. zu Neurodermitis neigender Haut.
Welche Pflegeprodukte sind sinnvoll bei trockener Haut?
Hautpflegeprodukte sollten immer individuell, angepasst an den eigenen Hauttyp und die jeweiligen Umwelteinflüsse, ausgesucht werden. Wer seine Haut stark beansprucht, beispielsweise häufig niedrigen Temperaturen ausgesetzt ist oder mit reizenden Stoffen in Kontakt kommt, benötigt eine besonders intensive Hautpflege. Hinzu kommt, dass die Hautbeschaffenheit bei jedem Menschen unterschiedlich ist. Auch darauf sollte die Hautpflege abgestimmt werden.
Trockene Haut benötigt besondere Pflege
Menschen mit sehr trockener oder zu Neurodermitis neigender Haut sollten Reinigungs- und Pflegeprodukte besonders sorgfältig aussuchen. Duftstoffe und andere reizende Bestandteile in Lotionen und Cremes sollten unbedingt vermieden werden, da sie die Haut zusätzlich reizen und die Symptome so verschlechtern können. Die richtige Pflege bei trockener Haut sollte langanhaltend Feuchtigkeit spenden, die Haut beruhigen und die Schutzfunktion der Hautbarriere fördern. So werden auch Trockenheit, Rötungen und Juckreiz langfristig gelindert.
Tägliches Eincremen ist unabdingbar
Bei sehr trockener Haut sollten für das tägliche Eincremen rückfettende und feuchtigkeitsspendende Salben oder Cremes verwendet werden.
Auch beim Baden ist Vorsicht geboten. Die Reinigung der Haut ist wichtig. Allerdings sollten Menschen mit trockener oder zu Neurodermitis neigender Haut nur unter Zugabe von rückfettenden Badezusätzen baden und das nicht zu lange und auch nur in warmem Wasser – niemals heiß! Tragen Sie nach dem Bad direkt die jeweilige Basispflege auf die noch feuchte Haut auf. So kann ein Teil des Wassers in der Haut gehalten werden.
Welche Kosmetikprodukte sollte ich bei Neurodermitis nicht verwenden?
Bei Menschen mit sehr trockener Haut oder atopischer Dermatitis gilt eine wichtige Faustregel: __so wenig Inhaltsstoffe wie möglich! __
Damit ist gemeint, dass viele der in Pflege- und Reinigungsprodukten enthaltenen Substanzen, wie beispielsweise synthetische Duftstoffe, zu Reizungen führen können. Hinzu kommt, dass Menschen mit Neurodermitis häufiger unter Allergien leiden. Fast jeder Inhaltsstoff stellt ein potenzielles Allergen dar. Gute Hautpflegeprodukte sind daher auf die wichtigsten Inhaltsstoffe beschränkt und verzichten auf synthetische Duftstoffe, Paraffine und Silikone.
Welche Rolle spielen Provokationsfaktoren?
Die Vermeidung individueller Provokationsfaktoren ist ebenfalls ein wichtiger Bestandteil der Basistherapie bei Menschen mit atopischem Ekzem. Provokation- oder Triggerfaktoren sind Umwelteinflüsse, Stress, bestimmte Lebensmittel oder Substanzen, die einen akuten Schub auslösen können. Diese können zwischen den Betroffenen sehr unterschiedlich sein und müssen daher individuell identifiziert werden.
Stress und andere Trigger im Alltag aufdecken
Dabei kann ein Neurodermitis-Tagebuch helfen. Darin dokumentieren Betroffene ihre Mahlzeiten, Pflege- und Reinigungsprodukte sowie Stress und weitere Faktoren aus dem Alltag. Beim Auftreten eines Schubs können so langfristig Auslöser ausfindig gemacht werden, die zu einer Verschlechterung der Symptome führen.
Betroffene leiden häufig auch unter Allergien
Auch Allergien können Schübe begünstigen. Daher werden bei der Diagnosestellung einer atopischen Dermatitis in der Regel im Anschluss auch noch mögliche Allergien, beispielsweise gegen bestimmte Lebensmittel oder Pollen, abgeklärt.
Für Betroffene ist es wichtig, diese Provokationsfaktoren so gut wie möglich zu vermeiden, um sowohl allergische Reaktionen als auch Neurodermitis-Schübe zu reduzieren.
Neurodermitis – wichtige Fragen und Antworten auf einen Blick
Bei einem atopischen Ekzem bzw. Neurodermitis kommt es zu trockenen, rötlichen und schuppigen Hautstellen - sogenannten Plaques. Diese sind fast ausnahmslos mit Juckreiz verbunden.
Typische Areale, an denen die Plaques, auftreten, sind die Beugeseiten der Arme und Beine sowie Hals und Dekolleté. Auch Hände und Füße sind oftmals betroffen.
Ja, trockene Haut, Rötungen und der damit verbundene Juckreiz sind die zentralen Symptome bei einer Neurodermitis. Zu den typischen Merkmalen einer trockenen Haut gehören:
- Raue, rissige, spröde Stellen
- schuppige Haut
- Spannungsgefühl bis hin zu Schmerzen
- Ausgeprägter Juckreiz
- Rötungen
Ein generelles Verbot für bestimmte Lebensmittel gibt es nicht. Es kann jedoch sein, dass der Verzehr von Nahrungsmitteln, gegen die eine Unverträglichkeit besteht, zu einer Verschlechterung der Beschwerden oder zum Auslösen eines akuten Schubs führen kann. Daher sollten Betroffene nach Möglichkeit auf entsprechende Allergien und Unverträglichkeiten getestet werden.
Unabhängig davon sollte jeder Betroffene immer sorgfältig beobachten, ob bestimmte Faktoren oder Situationen zu einer Verschlechterung der Erkrankung führen. Dazu können auch bestimmte Lebensmittel gehören. So lassen sich individuelle Triggerfaktoren aufdecken und zukünftig vermeiden.
Autoren


Dr. med. Jörg Zorn, Medizinjournalist
Studium:
Universitätsklinik Marburg
Ludwig-Maximilians-Universität in MünchenBerufliche Stationen:
Asklepios Klinik St. Georg, Hamburg
Medizinischer Chefredakteur im wissenschaftlichen Springer-Verlag


Dr. med. Monika Steiner, Medizinjournalistin
Studium:
Rheinische Friedrich-Wilhelms-Universität, Bonn-Universität in MünchenBerufliche Stationen:
Leitung Medizin-Online / Chefredakteurin Springer Nature
Medizinische Gutachterin für ärztliche CME-Fortbildung
Quellen:
Leitlinie Neurodermitis [atopisches Ekzem; atopische Dermatitis], Entwicklungsstufe: S2k, [ICD 10: L20.8, L20.9, L28.0], AWMF-Registernummer: 013-027
Ring, Johannes. Neurodermitis-Atopisches Ekzem. Georg Thieme Verlag, 2011.
Heratizadeh, Werfel: Prävention der atopischen Dermatitis. In: Monatsschrift Kinderheilkunde. Band: 163, Nummer: 10, 2015, doi: 10.1007/s00112-015-3341-8
Altmeyer: Atopische Dermatitis (Übersicht) Stand: 2018.
Altmeyer, Bacharach-Buhles: Sebostase. Springer Verlag. Stand: 2019.
https://dermnetnz.org/topics/scorad, Zugriff am 18.01.2023
The Role of Leukocytes, Keratinocytes, and Allergen-Specific IgE in the Development of Atopic Dermatitis. In: Journal of Investigative Dermatology. Band: 129, Nummer: 8, 2009, doi: 10.1038/jid.2009.71.| Open in Read by QxMDp.1878-1891
